Epidemiología y Causalidad en Salud Ocupacional
Los métodos usados en el estudio de los factores ocupacionales y ambientales son los mismos que se utilizan en otras ramas de la epidemiología. Sin embargo, una característica importante de la epidemiología ocupacional es su relación con una población de adultos jóvenes y personas de edad madura, y a menudo predominantemente de género masculino. Además, en epidemiología ocupacional la mayoría de los grupos expuestos son relativamente saludables, al menos al inicio del trabajo. Esto ha dado lugar al término «efecto trabajador sano» que indica que la población trabajadora, en contacto con factores de riesgo, tiene una morbilidad y mortalidad total más baja que la población en conjunto.
En contraste, los estudios epidemiológicos de factores ambientales en general (comunitario), incluyen normalmente a los niños, personas de mayor edad y sujetos enfermos. Esto es de gran importancia cuando se usan los resultados de estudios de epidemiología ocupacional para establecer normas de seguridad para riesgos medioambientales específicos. Es probable que las personas expuestas en la población general sean más sensibles que los trabajadores. Por ejemplo, se ha descrito con mayor frecuencia los efectos a la salud por plomo inorgánico, a niveles bajos de exposición, en los niños y las mujeres adultas que en hombres adultos.
El énfasis principal en epidemiología ocupacional y ambiental ha estado en los estudios de causas de enfermedad. Ahora se está prestando atención creciente a la evaluación de medidas preventivas específicas para reducir exposición, y el impacto a la salud y el ambiente. Generalmente es muy costosa la eliminación de la exposición a los factores de riesgos derivados de alguna actividad industrial o agrícola, que proporciona beneficio económico a la comunidad. Sin embargo, la contaminación ambiental es a menudo costosa en sí misma, y puede dañar la tierra agrícola o la propiedad industrial, así como la salud de las personas. Los análisis epidemiológicos ayudan a las autoridades de salud pública a encontrar un equilibrio aceptable entre riesgos para la salud y los costos económicos de prevención y control.
Los métodos epidemiológicos aplicados a la salud de los trabajadores, pueden ser utilizados para numerosos fines. Estos están íntimamente relacionados con el objeto de estudio de esta disciplina. Entre sus aplicaciones están:
– Observación de la patología derivada de la exposición ocupacional. ¿Cuál es la frecuencia con la que se presenta?. Esto requiere conocer el número de personas que adquieren en padecimiento en un período específico, como el tamaño de la población no afectada. Con esta información se utilizaría las mediciones de frecuencia de la enfermedad profesional o del accidente de trabajo, a fin de tipificar los patrones de ocurrencia de los mismos y la vigilancia médica. Los criterios empleados para definir la ocurrencia de una enfermedad (caso), básicamente depende del estado del conocimiento común acerca de la enfermedad y de los resultados de las pruebas diagnósticas típicas.
– Relación causal. Consiste en determinar el perfil de las características que definen los factores de riesgo asociados a una enfermedad laboral. Las asociaciones entre estas características y la ocurrencia de la enfermedad pueden surgir por coincidencia, por nexos no causales a otras características, o por relaciones de causa y efecto, que serán analizadas más adelante. La identificación y caracterización de los factores de riesgo proporciona una comprensión válida de los mecanismos de acción comprometidos en la ocurrencia de la enfermedad. La ocurrencia del efecto a la salud está determinada no sólo por los factores ambientales, incluyendo el estilo de vida, sino por los factores biológicos (celular y genético) de los trabajadores.
– Pruebas diagnósticas, a fin de obtener evidencia objetiva de la presencia o ausencia de un efecto a la salud derivado de la exposición ocupacional. La importancia de esto, radica en su utilización para prevenir tempranamente la enfermedad entre los trabajadores asintomáticos; y para confirmar el diagnóstico entre trabajadores con signos y síntomas existentes de enfermedad. De manera ideal la prueba diagnóstica debe distinguir a los trabajadores afectados de los que no lo están, sin error alguno.
– Determinación de la historia natural de la enfermedad ocupacional. Consiste en tipificar el curso de una enfermedad desde el estado de salud y bienestar hasta la muerte, pasando por los cambios subclínicos, enfermedad clínica, y variables de recuperación (parcial o total); lo cual se puede determinar a través del cálculo de la mortalidad específica, que representa el porcentaje de trabajadores con un trastorno de salud y que muere en un período determinado; y la estimación típica desde el diagnóstico de la enfermedad hasta la muerte, conocida como tiempo de supervivencia, que está influenciada por los criterios diagnósticos utilizados para detectar el trastorno a la salud del trabajador.
– Descripción del estado de salud e investigación de factores de pronóstico de los trabajadores. La descripción del estado de salud viene dado básicamente por el diagnóstico de salud de los trabajadores y su relación con los factores de riesgo. Asimismo, el análisis de supervivencia puede emplearse para identificar subgrupos de trabajadores con resultados clínicos favorables (o desfavorables). Las características que se relacionan con la probabilidad de supervivencia se conoce como factores de pronóstico, cuyo objetivo está en denotar la predicción de supervivencia más que la determinación de los factores de riesgo para adquirir la enfermedad.
– Evaluación de la intervención. Determina las variaciones del impacto a la salud y el ambiente derivadas de la adopción de medidas preventivas y de control en salud, higiene y/o seguridad laborales. Requiere la comparación entre la ocurrencia del efecto a la salud previo y posterior a la media de intervención, o entre el impacto al ambiente y las condiciones ambientales después de las medidas de prevención y control de los factores de riesgo; o de la comparación de la correlación salud-ambiente antes y después de las medidas descritas. El planteamiento medio usado para valorar la intervención son los estudios de prevalencia (en dos momentos, antes y después), y vigilancia epidemiológica.
– Análisis de tratamientos nuevos. Permite probar la eficacia de los fármacos nuevos antes de ser introducidos al cuidado médico de rutina. La investigación frecuentemente utilizada para valorar eficacia del tratamiento es el estudio clínico aleatorio controlado, que se caracteriza porque los pacientes que reciben el tratamiento nuevo (grupo estudio) se comparan con otros (grupo control) que reciben una sustancia inactiva (placebo) o un tratamiento estándar, si es que existe alguno; y la selección de los participantes al estudio se al azar.
– Análisis de la eficacia. Permite estudiar el equilibrio aceptable entre riesgos para la salud de los trabajadores y los costos económicos de prevención y control. La eficacia es medida de la relación entre los resultados logrados y el esfuerzo que se expendió en lo que se refiere al dinero, recursos y tiempo. Esto comprende el uso óptimo de los recursos e involucra la relación mutua y compleja entre los costo y la efectividad de una intervención; lo cual implica un área del saber donde se aplican, de manera conjunta, conocimientos de epidemiología ocupacional y de administración de salud. Existen dos acercamientos principales a la valoración de eficacia: Análisis costo-efectividad, que mide la proporción de la efectividad y costos financieros: bolívar ganado por año de vida, y así sucesivamente; y el Análisis de costo-beneficio, que se expresa con un numerador y denominador en términos monetarios, lo cual significa que ese beneficio de salud debe medirse y debe darse en términos de un valor monetario. Si el análisis de costo-beneficio muestra que los beneficios económicos del programa de salud ocupacional son mayores que los costos, el programa debe ser considerado como significativo. El análisis de costo-efectividad es más fácil realizar que el análisis de costo-beneficio, ya que la medida de la efectividad no necesita ser expresada como valor monetario.
– Estudio y determinación de valores normales o de referencia. Los estudios epidemiológicos básicamente generan resultados que permiten establecer las condiciones del ambiente y la salud de los trabajadores; pero también, pueden ser utilizados para elaborar estándares de evaluación ambiental y valores o rangos de normalidad para los parámetros biológicos, que permitan comparar las poblaciones expuestas y no expuestas a riesgos profesionales, fijar rangos de normalidad para parámetros biológicos (funcionales, bioquímicos, enzimáticos, morfológicos, y otros), asignar límites de exposición aceptables o permisibles para riesgos profesionales específicos, contribuir con el análisis de las asociaciones causales, y coadyuvar con el establecimiento de normas de seguridad.
Algunos parámetros biológicos varían con la edad y constitución corporal de los trabajadores (peso y talla), así como con factores climáticos (presión atmosférica y clima); verbigracia los volúmenes pulmonares. Esto requiere establecer valores de normalidad o de referencia para la persona o población bajo estudio, a fin de comparar los resultados obtenidos directamente en las pruebas de función respiratoria con los valores de referencia, y decidir sobre la normalidad o no de la prueba, para adicionalmente tomar las medidas de prevención y control con base a éstos resultados.
El quehacer epidemiológico ocupacional tiene como etapas:
1. Identificación del problema. Son numerosas las vías y los mecanismos por los cuales se pueden identificar problemas de salud asociados a la exposición ocupacional. La información puede provenir de sistemas previamente establecidos para estos fines (vigilancia epidemiológica), o bien, surgir espontáneamente.
La cobertura adecuada de la salud de los trabajadores incluye el desarrollo de los servicios médicos de empresa, dentro de cuyas funciones está descubrir tempranamente cambios en la salud de los trabajadores. La capacidad de detección por parte del médico o epidemiólogo ocupacional estará directamente correlacionada con el grado de información y de acceso que tengan a las fuentes de este tipo de materias.
Durante esta etapa se realiza el reconocimiento y definición del impacto a la salud y/o el ambiente laboral, con método y disciplina, de manera que estimule al análisis y oriente a la posible causa y soluciones. Se requiere una definición clara y precisa de las características del problema que sirva como fundamento, justificación y marco de referencia para las etapas posteriores.
Es fundamental disponer de fuentes de información que faciliten la identificación del problema., entre las cuales tienen relevancia:
1.1. Datos demográficos (distribución de la población por grupos de edad, sexo, nivel educacional, ocupación, tiempo en la ocupación y en la exposición actual, migración, estilos de vida, y otros) y socioeconómicos de las poblaciones expuestas al riesgo. Esta información permite identificar patrones de ocurrencia.
1.2. Datos de mortalidad
1.3. Resultados de estudios de laboratorio (monitoreo biológico), que constituyen indicadores biológicos del estado de salud de los trabajadores afectados por la exposición a sustancias contaminantes o sobre la existencia de niveles peligrosos de agentes dañinos a la salud o de sus metabolitos.
1.4. Resultados del monitoreo ambiental, que determina la identificación y cuantificación de los factores de riesgo en el aire, aguas, suelos, alimentos u otros medios o vehículos.
1.5. Información proveniente del medio industrial, comercial y económico. Tipo de industria; materias primas, intermedias, y final; tecnologías empleadas; productividad; salarios; costo-beneficio; y otras variables.
1.6. Información sobre aspectos de saneamiento ambiental relacionado con los factores de riesgo. Tiene que ver con las emisiones, descargas, disposición final y tratamiento de residuos industriales; y las relaciones que puede tener con el abastecimiento de agua potable, aguas para riego agrícola, aguas recreacionales, alimentos, y otros medios; saneamiento básico industrial; medidas de higiene y seguridad industrial (incluyendo el uso de equipo de protección personal); y otras aserciones relacionadas.
1.7. La comunidad de trabajadores y comunidad general. En la industria o en la comunidad en general se tiene información importante sobre los factores de riesgo. A su vez proporcionan información sobre la ocurrencia de trastornos a la salud e impacto al ambiente.
2. Recolección de la Información. Para demostrar la asociación causal entre los factores de riesgo y el impacto a la salud y el ambiente es necesario recolectar la información relativa a la salud de los trabajadores y las variables ambientales de exposición. En conclusión esta información se referirá a la tipificación del agente sospechoso y tipificación de los casos y/o efectos a la salud (morbilidad y mortalidad).
Los datos que se obtienen a partir de esta información pueden indicar la magnitud y el tipo de riesgo a que están expuestos los trabajadores, así como las características comunes de las personas que pueden haber sido más susceptibles de enfermar y/o morir por la exposición a uno o varios agentes contaminantes.
Durante esta etapa es necesario considerar los errores de recolección y sesgos de interpretación.
3. Procesamiento de la Información. Comprende la tabulación, sistematización y presentación gráfica de la información.
El estudio epidemiológico ocupacional requiere primariamente el conocimiento de la frecuencia de cualesquiera de sus manifestaciones (enfermos, muertos, inválidos, secuelas, y otros), la cual se pueden expresar mediante medidas de resumen o indicadores de frecuencias relativas tales como razones, proporciones y tasas. Este último, es el mejor instrumento de comparación epidemiológica.
Las medidas de frecuencia serán una expresión numérica del riesgo al cual estuvo sometido un grupo de trabajadores, durante un período de tiempo determinado, ubicados en una o varias áreas de trabajo, y con un desempeño laboral definido.
Las tasas de mayor utilidad son la de mortalidad y morbilidad (incidencia, prevalencia y letalidad de la enfermedad)
4. Identificación e interpretación de los patrones de ocurrencia de enfermedad ocupacional e impacto ambiental. Se entiende por patrón de ocurrencia la modalidad característica o perfil en que suele presentarse una enfermedad profesional, adoptando rasgos particulares para los diferentes componentes de la población trabajadora. Asimismo, suele presentarse un esquema característico de los factores condicionantes y/o causales de una enfermedad profesional en particular. La identificación de los patrones de ocurrencia es la parte fundamental del trabajo epidemiológico, ya que proporciona información al por qué algunos trabajadores enferman y otros no.
Entonces, además de identificar los patrones de ocurrencia considerando los elementos básicos en epidemiología: persona (trabajador), lugar (ambiente laboral, puesto de trabajo) y tiempo (antigüedad en la exposición); debemos tomar en cuenta las características relativas al agente (factor de riesgo):
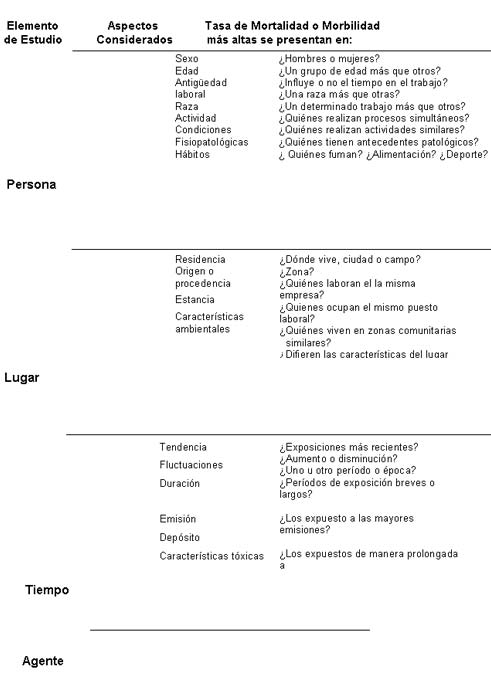 |
|---|
El esquema presentado pretende sólo dar una pauta primaria acerca de los principales elementos derivados de la identificación de patrones de ocurrencia de las enfermedades ocupacionales. La definición de las variables para los aspectos a ser considerados como elementos objeto de estudio, dependerá de características específicas de cada investigación.
5. Formulación de hipótesis. Una vez identificados los patrones de ocurrencia de las enfermedades ocupacionales, se procede a la formulación de una o varias hipótesis dirigidas a identificar las razones que expliquen la ocurrencia y distribución en la población trabajadora de dichos patrones. La hipótesis es una explicación posible, sujeta a confirmación, de un fenómeno de enfermedad ocupacional. En general, la hipótesis es plausible mientras mayor sea la fuerza de asociación estadística de los antecedentes, y mientras menor sea la cantidad de otras alternativas aceptables.
Los modelos típicos de hipótesis en los estudios de epidemiología ocupacional se describen a continuación:
Modelo I:
 |
|---|
Ejemplo:
 |
|---|
Modelo II:
 |
|---|
Ejemplo:
Modelo III:
 |
|---|
Ejemplo:
 |
|---|
Modelo IV:
 |
|---|
Ejemplo:
 |
|---|
En epidemiología la Causa es aquél evento, condición o característica que tiene un papel esencial en producir la ocurrencia de una enfermedad. Este proceso recibe comúnmente el nombre de causalidad.
Los Modelos de Causalidad para establecer las asociaciones se basan en los siguientes tipos:
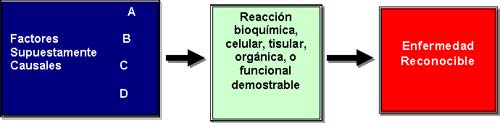
– Modelo Específico Unicausal, en el cual un factor de riesgo produce una enfermedad específica:
 |
|---|
– Modelo Etiológico Multifactorial, en el que varios factores pueden producir una enfermedad:
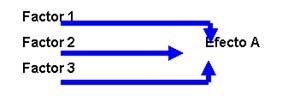 |
|---|
Ejemplo: El Benceno o el arsénico o las radiaciones ionizantes, pueden producir pancitopenia (cada uno de ellos en forma independiente o juntos).
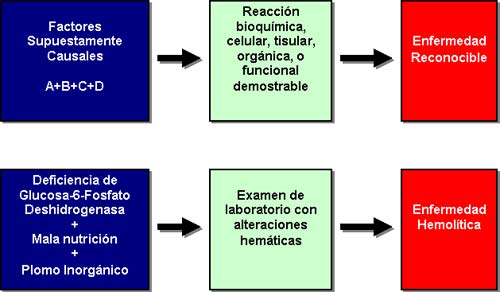
– Modelo Etiológico Multifactorial, donde la presencia de varios factores producen conjuntamente una enfermedad.
Ejemplo: La deficiencia de Glucosa-6-Fosfato Deshidrogenasa + Mala nutrición + Plomo Inorgánico; producen enfermedad hemolítica.
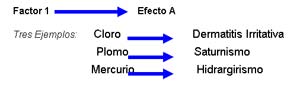
– Modelo Unicausal Multiefecto, en el cual un factor puede producir varios efectos a la salud:
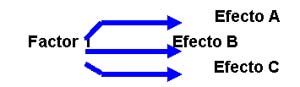 |
|---|
Ejemplo: El plomo inorgánico produce alteraciones a nivel renal, sistema nervioso central, sistema nervioso periférico y sistema hemático.
– Modelo Multifactorial Secuencial, que requiere de períodos previos de inducción de las sustancias, para la consecución del efecto a la salud. Por período de inducción se entiende el tiempo que tardan los factores en interactuar para originar un efecto a nivel molecular:
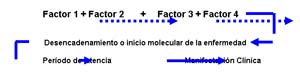 |
|---|
El conocimiento de la causa de la enfermedad es importante en las ciencias de la salud tanto para el diagnóstico y aplicación de la correcta aplicación de medidas de intervención, como para evaluar el factor, condición característica o combinación de ellos, capaces de jugar un papel significativo en la etiología de la enfermedad. La inferencia causal determina las asociaciones causales, es decir la relación causa-efecto; para ello utiliza una serie de criterios. Se describen a continuación los criterios de causalidad, según Austin Bradfor-Hill (1965):
– Fuerza de Asociación. Está determinada por la estrecha relación que existe entre la causa y el efecto adverso a la salud. La fuerza de asociación no corresponde a una característica biológicamente consistente, sino más bien a una propiedad que depende de la prevalencia relativa de otras causas. La fuerza asociación causal es intensa cuando variable independiente (factor de riesgo) está asociado a un alto riesgo relativo (RR) de adquirir la enfermedad. Los RR que pasan de un valor de 2 se considera que expresan una fuerte asociación causal.
– Consistencia. Está dada por la demostración de la asociación causa-efecto por diferentes estudios de investigación, en poblaciones diferentes y bajo circunstancias distintas. Sin embargo, la falta de consistencia no excluye la asociación causal, ya que distintos niveles de exposición y demás condiciones pueden disminuir el impacto a la salud del factor causal en determinados estudios.
– Especificidad. Requiere que una causa origine un efecto en particular. Sin embargo, no se puede utilizar este criterio para rechazar una hipótesis causal, ya que muchos síntomas y signos obedecen a una causa, y una enfermedad a veces es el resultado de múltiples causas.
– Temporalidad. Obviamente una causa debe preceder su efecto; no obstante, a veces es difícil definir con qué grado de certeza ocurre esto. En general, el comienzo de las enfermedades ocupacionales comprende un largo período de latencia entre la exposición y la ocurrencia del efecto a la salud. Asimismo, otro aspecto que influye en la temporalidad es la susceptibilidad de la persona expuesta, y la utilización y eficacia de las medidas de prevención y control de riesgos.
– Gradiente biológico (Relación dosis-respuesta). La frecuencia de la enfermedad aumenta con la dosis o el nivel de exposición. La demostración de la relación dosis-respuesta tiene dos implicaciones importantes:
– Es una buena evidencia de una verdadera relación causal entre la exposición a agente particular y un efecto de salud.
– Puede permitir demostrar que un factor de riesgo en particular se relacione a un efecto adverso a la salud, y determinar que en niveles de exposición a ese agente causal por debajo del valor que lo produce, es más improbable o incluso imposible que genere el impacto a la salud.
La relación dosis efecto puede verse modificada o ausente por el efecto del umbral del compuesto o un efecto de saturación; o deberse completamente a una distorsión graduada o a un sesgo; lo cual puede dificultar la interpretación de este criterio.
– Plausibilidad biológica. El contexto biológico existente debe explicar lógicamente los mecanismos etiopatogénicos por los cuales una causa produce un efecto a la salud. Sin embargo, la plausibilidad biológica no puede extraerse de una hipótesis, ya que el estado actual del conocimiento de puede ser inadecuado para explicar nuestras observaciones o no existir.
– Coherencia. Implica el entendimiento entre los hallazgos de la asociación causal con los de la historia natural de la enfermedad y otros aspectos relacionados con la ocurrencia de la misma, como por ejemplo las tendencias seculares. Este criterio combina aspectos de consistencia y plausibilidad biológica.
– Evidencia Experimental. Clínicamente es un criterio deseable de alta validez, pero rara vez se encuentra disponible esta evidencia en poblaciones humanas.
– Analogía. Esta fundamenta en relaciones de causa-efecto establecidas, con base a las cuales si un factor de riesgo produce un efecto a la salud, otro con características similares pudiera producir el mismo impacto a la salud.
– Otros criterios adicionales. Debe igualmente ser considerados:
– Similar tamaño y distribución de la población o muestra.
– Variación notoria del efecto en las poblaciones.
– Reversibilidad. Si se retira la causa, cabe esperar que desaparezca o al menos disminuya el efecto a la salud.
– Juicio crítico sobre las evidencias, con base estricta en el conocimiento científico.
Mientras más criterios de causalidad demuestre el estudio, mayor será su validez científica y epidemiológica.
6. Comprobación de hipótesis. La comprobación de la hipótesis implica seleccionar un diseño de análisis epidemiológico para comprobar la veracidad parcial o total de dichas suposiciones, lo cual depende del objeto de estudio y las características de las variables. Antes de seleccionar el diseño epidemiológico se deben considerar algunas precauciones:
– Algunas asociaciones suelen deberse únicamente a la casualidad (azar).
– Algunas asociaciones pueden estar presente artificialmente por errores de recolección, clasificación, o procesamiento de la información.
– Algunas asociaciones pueden se resultado casual dependiendo de las variaciones típicas existentes en las muestras de población seleccionadas.
– Algunas asociaciones pueden deberse a la influencia de uno o varios factores adicionales que no han sido identificados
Además es necesario destacar, que en el campo de la contaminación ambiental y ocupacional existen métodos y procedimientos específicos según el riesgo, que deben ser considerados para la comprobación de la hipótesis. Emplear un método inadecuado para una evaluación ambiental, proporciona un resultado sesgado, que modifica la veracidad real de la hipótesis.
Aunque serán estudiados particularmente en capítulos específicos, los diseños epidemiológicos más frecuentemente utilizados para la comprobación de las hipótesis son: retrospectivos y prospectivos.
6.1. Los estudios retrospectivos, parten de la identificación de personas afectadas por una enfermedad y tratan de identificar la exposición que hubiera tenido lugar en el pasado a algunos factores de riesgo supuestamente causales. En estos estudios se selecciona además otro grupo de características similares a los afectados, pero que se encuentren libres de la enfermedad, para comparar la frecuencia e intensidad de la exposición que en el pasado también hubiera tenido a los factores de riesgo estudiados.
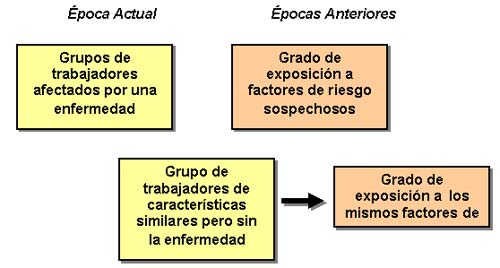 |
|---|
6.2. Los estudios prospectivos, parten de la formación de uno o más grupos de trabajadores que están aparentemente sanos o que, para los fines que nos interesa, acaban de estar expuestos a un factor de riesgo laboral, los cuales se podrán estudiar a lo largo de períodos prolongados para identificar y cuantificar efectos adversos a la salud. Igualmente en estos estudios es usual seleccionar otro grupo con características similares a las de los expuestos, pero que no ha estado sometido a la misma exposición. A lo largo del tiempo se comparará la frecuencia de casos que se desarrolle en ambos grupos.
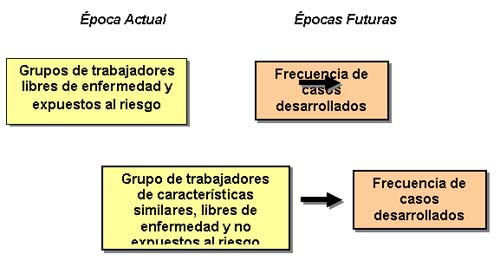 |
|---|
Tanto en el estudio retrospectivo como en el prospectivo se procura buscar la asociación causa-efecto. En el retrospectivo las unidades de observación se clasifican de acuerdo a la variable EFECTO, y luego se investiga la variable que se presume como causa. En el prospectivo las unidades de observación se clasifican primero de acuerdo a la variable que se considera como CAUSA, y posteriormente se registra la ocurrencia o ausencia del efecto.
El enfoque multifactorial de causalidad implica la constelación de componentes que determinan la concentración o niveles en el organismo y en el ambiente de trabajo.
Es necesario recordar que la causalidad solo se determina por procedimientos estadísticos, previo estudios específicos de laboratorio, a objeto de obtener la etiología causal.
7. Elaboración de conclusiones. Completada la fase de comprobación de la hipótesis, se obtienen resultados que permiten o no establecer asociación causal entre uno o más factores de riesgo y la enfermedad en estudio. Esto determina la realización de las principales conclusiones. Las conclusiones pueden plantear la posibilidad de realizar estudios adicionales, sobre todo en casos en los cuales la etiología de la enfermedad ha permanecido desconocida por mucho tiempo, y requiere de múltiples estudios para establecer la causa.
8. Aplicación de las medidas de prevención y control. La utilidad de las conclusiones está dada por la aplicación de medidas de prevención y control para:
8.1. Reducir significativamente la tasa de morbilidad y mortalidad de la enfermedad en estudio.
8.2. Establecer o perfeccionar los sistemas de vigilancia epidemiológica, e instaurar o no la enfermedad como de notificación obligatoria.
8.3. Evaluar programas específicos, e incluso los mismos servicios de salud ocupacional y ambiental.
8.4. Realizar programas de educación en salud de los trabajadores.
8.5. Aclarar dudas respecto a los factores de riesgo de una enfermedad o grupo de enfermedades, mediante la correlación de datos epidemiológicos con la información toxicológica, clínica, genética, molecular, inmunológica, y otras.
8.6. Evaluar si los datos epidemiológicos son congruentes con la hipótesis formulada clínica o experimentalmente, facilitando así el replanteamiento de la investigación básica, clínica y epidemiológica de las enfermedades ocupacionales.
8.7. Difundir la información epidemiológica a nivel académico docente, administrativo sanitario, publicaciones y foros especializados.
9. Evaluación de la intervención. Una vez ejecutadas las medidas de prevención y control, se requiere por el mismo proceso descrito evaluar la eficacia y efectividad de las mismas en la ocurrencia de impactos a la salud de los trabajadores y condiciones medioambientales laborales. Este proceso podrá generar conclusiones y recomendaciones nuevas que mejoren los sistemas de prevención y control. Asimismo, se debe establecer un sistema de información de casos por medio del cual se pueda evaluar el patrón de la enfermedad sobre una base continua.
Por: Dr. Gilbert Corzo A
Doctor en Ciencias Médicas Médico Ocupacional
e-mail: [email protected]